Заболевание туберкулезом и астма
ТУБЕРКУЛЕЗ И БРОНХИАЛЬНАЯ АСТМА
Туберкулез развивается при бронхиальной астме чаще, чем больные туберкулезом заболевают бронхиальной астмой. При длительном течении туберкулеза легких, особенно у лиц пожилого возраста, могут развиваться хронический бронхит, диффузный фиброз легких с бронхоэктазами, в которых может активироваться неспецифическая инфекция, вызывающая сенсибилизацию организма. У таких больных бронхиальная астма не имеет классической формы с выраженными приступами удушья. Доминирующим симптомом в этих случаях может быть астмоидный бронхит; периодически могут возникать приступы затрудненного дыхания, сопровождающиеся появлением большого количества сухих «свистящих» хрипов в легких. В области туберкулезных поражений легких выслушиваются влажные хрипы. Туберкулезный процесс у этих больных обычно большой протяженности с выраженной интоксикацией, с бацилловыделением и к моменту выявления астмоидного бронхита — с уже выраженной эмфиземой легких. Рентгенологически у них определяются метатуберкулезные, фиброзно-склеротические и цирротические изменения, деформация легочного рисунка, бронхоэктазы и буллезные, полостные образования. При бронхоскопии выявляется неспецифический эндобронхит. Эозинофилия в крови наблюдается реже и менее выражена, чем при бронхиальной астме.
При исследовании внешнего дыхания определяются значительное уменьшение жизненной емкости легких и увеличение остаточного объема, увеличение минутного объема дыхания и снижение мощности выдоха.
После функциональных проб с эуфиллином или эфедрином показатели внешнего дыхания улучшаются незначительно, так как они обусловлены органическими причинами. Лечение этой категории больных необходимо проводить противотуберкулезными препаратами и антибиотиками широкого спектра действия. Переносимость препаратов обычно хорошая. Терапию астмоидного бронхита рекомендуется проводить теофедрином, ингаляциями солутана, вливаниями эуфиллина в течение 2—3 нед, ангигистаминными препаратами.
Туберкулиновая чувствительность при астмоидном бронхите выражены обычно слабо, гиперергических реакций не наблюдается. В крови и в мокроте отмечается эозинофилия. Бронхиальная проходимость, по данным пневмотахометрии, резко нарушена только при обострении бронхиальной астмы. Минутный объем дыхания резко увеличен. Газовый состав крови изменяется только в период обострения бронхиальной астмы.
Легочный туберкулез, развившийся у больных бронхиальной астмой, постоянно принимающих с лечебной целью большие дозы кортикостероидных гормонов, отличается тяжестью течения, распространенностью и наклонностью к распаду легочной ткани.
Лечение туберкулеза должно проводиться длительным приемом противотуберкулезных препаратов, которые больные бронхиальной астмой переносят обычно хорошо. В отдельных случаях возможно и хирургическое лечение туберкулеза в виде сегментарных резекций. После излечения туберкулеза приступы бронхиальной астмы могут продолжаться.
Лечение бронхиальной астмы при сопутствующем туберкулезе должно проводиться общепринятыми методами, за исключением кортикостероидной терапии, которая показана только в исключительно тяжелых случаях бронхиальной астмы. Курс должен быть недлительным и обязательно сопровождаться приемом противотуберкулезных препаратов для предупреждения генерализации туберкулеза.
В случае неактивных туберкулезных изменений в легких у больных бронхиальной астмой, вынужденных постоянно принимать кортикостероидные препараты, необходимо 1 — 2 раза в год проводить курсы химиопрофилактики изониазидом и ПАСК в течение 1 1/2 — 2 мес. Этих больных необходимо периодически обследовать рентгенологически.
Источник
Астма – это заболевание, которое все чаще встречается как среди детей, так и взрослых. Однако, несмотря на, казалось бы, однозначные признаки, мы не можем сами ставить себе диагноз. Это происходит потому, что симптомы похожие на типичные проявления астмы может давать совершенно другая болезнь.
Симптомы астмы
Диагноз астмы ставится на основании появления характерных симптомов и подтверждения изменений в легких при помощи специальных исследований, например, спирометрии. Некоторыесимптомы астмы появляются, прежде чем происходят изменения в легких.

Развитие астмы…
Наиболее распространенные симптомы астмы:
- приступы одышки, ощущающиеся как чувство стеснения в груди;
- затрудненное дыхание;
- сухой, приступообразный кашель, особенно ночью и по утрам.
За исключением указанных выше, бронхиальную астму часто сопровождают симптомами других аллергических заболеваний, в том числе и аллергического ринита.
Правильный диагноз может поставить только врач-специалист, который после анализа наших симптомов, а также при помощи каких-либо исследований посчитает, что имеет дело действительно с типичной астмойили другим заболеванием. Астму часто путают с болезнями, которые были включены в дальнейшей части статьи.
Хроническая обструктивная болезнь легких
Именно с этим заболеванием чаще всего путают астму. Оба очень похожи (особенно в начале). Хроническая обструктивная болезнь легких развивается постепенно, повреждает всю дыхательную систему, что приводит к ее отказу.
Сначала появляются кашель с мокротой, проблемы с дыханием, одышка. Выявить болезнь на ранней стадии, когда ее единственным симптомом является кашель, позволяет спирометрическое исследование. Стоит добавить, что ХОБЛ чаще болеют курильщики.
Аллергия
Аллергия – это ещё не астма, но она легко может к ней привести. Симптомыаллергических реакций часто бывают очень похожи на астматические приступы. Однако, путаница обоих случаев опасна, так как препараты от астмы бывают достаточно сильными и примененные без правильного диагноза могут принести больше вреда, чем пользы.
С другой стороны, промедление с введением противоастматического препарата, когда доходит до приступа удушья, угрожает смертью. Поэтому необходимо правильно выявить причины плохого самочувствия.
Как аллергия приводит к астме
В основании астмы и аллергии лежит врожденная особенность организма, называемая атопией. Это неправильный ответ иммунной системы против часто встречающихся веществ, находящимся в окружающей среде.
В основании аллергической астмы лежит сложный процесс, в который вовлечены многие клетки иммунной системы и выделяемые ими вещества. Роль иммунных клеток – это защита организма от опасных канцерогенов и патогенных микроорганизмов. Иногда, к сожалению, некоторые вполне безобидные вещества неправильно распознаются организмом и рассматриваются как непрошеные гости.
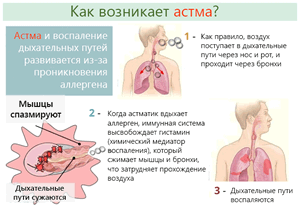
Контакт с сенсибилизирующим веществом, то есть аллергеном, вызывает выработку антител класса IgE через специальные клетки иммунной системы. Во время следующего контакта с аллергеном специальные клетки, называемые мастоцитами, выделяют так медиаторы воспаления, например, гистамины, протеолитические ферменты или цистеинил лейкотриены.
Эти соединения вызывают симптомы, такие как отек слизистой оболочки носа, насморк, изменения кожи или покраснение конъюнктивы, а у чувствительных людей также острый и хронический бронхит, возникающий в результате сокращение бронхов. Это проявляется шумами в легких при дыхании, чувством стеснения в груди и кашлем.
Через некоторое время, как правило, спустя 6-8 часов, это может привести к развитию так называемой поздней реакции. В этой фазе клетки иммунной системы, в основном мастоциты и базофилы, производят другие вещества – хемокины и цитокины, которые «притягивают» к бронхам клетки воспаления – эозинофилы.
Каскад реакций вызывает воспаление в бронхах, являющийся причиной их гиперактивности. Если имеется постоянная реакция на аллерген и воспалительный процесс сохраняется длительное время, то происходит развитие астмы.
Туберкулез
Одним из симптомов туберкулеза является кашель. Чаще всего это кашель с выделениями. Может также появиться одышка. Эти два симптома, идущие с ним рука об руку, могут быть неправильно истолкованы, как симптомы астмы. Однако, несмотря на то, что туберкулез может быть изначально спутан с астмой, после проведения подробных исследований удается развеять эти сомнения.
При подозрении на туберкулез проводится рентген грудной клетки и исследование откашливаемых выделений. Результаты этих исследований должны быть достоверными и позволят поставить правильный диагноз.
Другие, кроме перечисленных симптомов, которые могут возникнуть при туберкулезе, а при астме очень редко, это: отсутствие аппетита, ведущее к потере массы тела, потливость в ночное время, частое беспричинное повышение температуры, чувство слабости.
Рак легких
Редко, но случается, что рак легких путают с астмой. Рак легких на ранней стадии, протекает почти бессимптомно. Симптомы появляются только на более продвинутых стадиях.
К числу первых можно отнести кашель. Потом может появиться одышка и боль в области грудной клетки. Эти симптомы, вместе взятые, могут быть ошибочно приняты в качестве симптомов астмы. Однако, дальнейшая диагностика позволяет избежать постановки неправильного диагноза.
Источник
Особенности туберкулеза органов дыхания при его сочетании с другими болезнями. Одна из основных черт патоморфоза туберкулеза легких в современных условиях — повышение частоты сочетания его с раком легких, сахарным диабетом, язвенной болезнью, хроническими неспецифическими заболеваниями легких, синдромом приобретенного иммунного дефицита и другими болезнями.
Туберкулез и рак легкого встречаются в сочетании преимущественно у мужчин старше 50 лет и имеют тенденцию к росту в связи с повышением заболеваемости населения раком легких и увеличением продолжительностижизни больных туберкулезом. Туберкулез существенно не влияет на течение бронхогенного рака легкого, но последний может способствовать обострению туберкулеза легких вследствие понижения сопротивляемости организма, интоксикации или в связи с вовлечением в зону роста опухоли старых туберкулезных очагов.
Клиническая картина зависит от стадии и формы рака и туберкулеза. Обычно усиливаются сухой кашель, одышка, боли в груди, появляется упорное кровохарканье, быстро изменяется аускультативная картина. Характерны лихорадка неправильного типа, резкое похудание.
Своевременное распознавание рака легкого при сочетании его с туберкулезом связано с большими трудностями ввиду сходства симптоматики этих болезней. Кроме того, рак и туберкулез нередко протекает под масками хронических неспецифических заболеваний легких. Наиболее часто приходится дифференцировать периферический рак легкого с туберкулемой. Исключительно труден дифференциальный диагноз пневмониеподобной формы рака легкого и инфильтративного туберкулеза, милиарного карциноматоза и диссеминированного туберкулеза, полостной формы рака легкого и кавернозного туберкулеза, верхушечного рака Панкоста и инфильтративного туберкулеза. Только с помощью комплексного обследования больного, включающего рентгенологические, инструментальные, иммунологические и другие методы, удается своевременно поставить диагноз. Наибольшее значение для диагностики рака легкого имеют обнаружение опухолевых клеток в мокроте, выраженные патологические сдвиги биохимических показателей (повышение уровня фибриногена крови и др.), повторяющееся кровохарканье, а также данные рентгенологического и бронхологического исследований.
Выделяют 4 основных типа рентгенологических изменений при сочетанном поражении легких туберкулезом и раком: 1) появление в зоне стационарных или регрессирующих туберкулезных изменений новой одиночной изолированной тени диаметром более 10 мм округлой формы с волнистыми контурами и однородной структурой; 2) возникновение на фоне активных туберкулезных изменений или вне их новой тени, подобной описанной выше, которая, несмотря на проведение специфической химиотерапии, увеличивается в размерах при регрессии туберкулезных изменений; 3) появление на фоне посттуберкулезных изменений или активного туберкулезного процесса в легком признаков гиповентиляции, амфиземы, пневмонита, ателектаза сегмента, доли или всего легкого, нарастающих перибронхиальных, интерстициальных или расположенных по ходу междолевой плевры уплотнений, исходящих из корня легкого, одностороннего увеличения и уплотнения корня легкого за счет внутригрудных лимфатических узлов; 4) асимметричное утолщение стенки старой туберкулезной каверны с полипообразными бугристыми разрастаниями в просвете или вокруг нее при отсутсгвии перифокального воспаления и очагов бронхогенной диссеминации.
В случае раннего распознавания сочетанной патологии решается вопрос об оперативном лечении. В до и послеоперационном периодах, а также при лечении цитостатическими средствами и ионизирующим излучением для предупреждения реактивации туберкулеза проводят длительную терапию противотуберкулезными средствами.
Туберкулез и сахарный диабет сочетаются у больных диабетом сахарным в 3—5 раз чаще, чем среди остального населения. Чаще туберкулезом заболевают лица с тяжелой формой сахарного диабета. У больных сахарным диабетом преобладают инфильтративный и фиброзно-кавернозный туберкулез легких, прогрессирующие туберкулемы с преимущественной локализацией процесса в нижних долях легких.
Клиническая картина туберкулеза легких и сахарного диабета при их сочетании зависит от тяжести обменных нарушений и процесса в легких, возраста больных и от последовательности развития болезней. С целью выявления скрытых нарушений углеводного обмена у больных туберкулезом определяют содержание в крови гликозилированного гемоглобина, проводят пробу с нагрузкой глюкозой.
Лечение больных туберкулезом и сахарным диабетом проводят в специализированном отделении туберкулезной больницы. Одновременно с противотуберкулезными средствами назначают противодиабетическую терапию: диету, инсулин и др. Процессы заживления у больных сахарным диабетом протекают медленнее, поэтому длительность применения противотуберкулезных средств при сочетанной патологии должна быть вдвое больше, чем при аналогичной форме туберкулеза у лиц, не страдающих сахарным диабетом. При своевременной диагностике туберкулеза у больных сахарным диабетом и рациональной терапии этих болезней туберкулез удается излечить и возвратить больным трудоспособность.
В связи с тем, что у больных сахарным диабетом повышен риск заболевания туберкулезом, большое значение имеют мероприятия, направленные на его предупреждение (изоляция от бактериовыделителей, ревакцинация БЦЖ неинфицированных, химиопрофилактика в группе инфицированных и лиц с большими посттуберкулезными изменениями в легких), адекватное лечение сахарного диабета, систематические флюорографические исследования органов грудной клетки.
Туберкулез и язвенная болезнь, по данным Д.Д. Яблокова и А. И Галибиной (1976), сочетаются у 2,6—6,3% сольных туберкулезом легких, что превышает заболеваемость остального населения. Сочетание этих болезней чаще наблюдается у мужчин 30—50 лет. Лиц с язвенной болезнью, особенно перенесших гастрэктомию, относят к группе повышенного риска заболевания туберкулезом.
Язвенная болезнь, возникающая на фоне туберкулеза, протекает с незначительными клиническими проявлениями: туберкулез же при этом чаще имеет прогрессирующий характер. При сочетанной патологии наблюдаются симптомы обеих болезней. Однако слабость, пониженный аппетит, похудание, вегетативные и обменные нарушения, вовлечение в патологический процесс других органов желудочно-кишечного тракта отмечаются чаще, а изжога, тошнота и рвота — реже, чем при язвенной болезни, не сочетающейся с туберкулезом. При локализации язвы в двенадцатиперстной кишке у больных туберкулезом повышенная кислотность желудочного сока определяется чаще, но уровень ее ниже, чем у лиц только с язвенной болезнью. Распознавание язвенной болезни у больных туберкулезом затруднено в связи со скудностью ее симптоматики, а также из-за того, что диспептические расстройства нередко расцениваются как проявления побочного действия противотуберкулезных средств. Поэтому при появлении у больных туберкулезом диспептических нарушений необходимо тщательное исследование желудочно-кишечного тракта.
Лечение больных туберкулезом легких и язвенной болезнью проводится в специализированном отделении туберкулезной больницы. При обострении язвенной болезни противотуберкулезная химиотерапия затруднена в связи с плохой переносимостью лекарственных средств, появлением диспептических расстройств, болей в животе. В этих случаях целесообразно отказаться от назначения лекарств внутрь и вводить их внутривенно, капельно, внутримышечно, ректально и интратрахеально. По мере затихания обострения язвенной болезни возможен прием ряда препаратов внутрь на фоне противоязвенной терапии. Больные язвенной болезнью в стадии ремиссии хорошо переносят, особенно при прерывистом лечении, этамбутол, изониазид, хуже — рифампицин и протионамид. Исключается пероральный прием этионамида, натрия парааминосалицилата, пиразинамида. Оперативное лечение язвенной болезни и туберкулеза проводят в период ремиссии. Больные с сочетанной патологией должны длительное время находиться под диспансерным наблюдением; в комплекс лечебно-профилактических мероприятий включают курсы противорецидивной терапии язвенной болезни. Прогноз зависит от тяжести каждой болезни.
Туберкулез и хронические неспецифические заболевания легких сочетаются довольно часто. У лиц с зажившим туберкулезом легких могут быть бронхоэктазы. При этом у большинства больных развивается хронический неспецифический воспалительный процесс в бронхолегочной системе, протекающий с периодическими обострениями по типу пневмонии или бронхита. Во время обострений отмечаются повышение температуры тела (иногда ознобы), ночные поты, кашель с выделением мокроты. В соответствующих развившемуся воспалительному процессу участках легких выслушиваются сухие и влажные хрипы, рентгенологически выявляется затенение. Основным методом, подтверждающим неспецифический характер воспалительного процесса в бронхолегочной системе, является выявление нетуберкулезной микрофлоры при посеве мокроты на питательные среды.
У некоторых больных с зажившим туберкулезом легких и хроническими неспецифическим воспалительным процессом в бронхолегочной системе вследствие реактивации посттуберкулезных изменений (очагов, более крупных уплотненных фокусов, туберкулем) развивается рецидив туберкулеза с формированием какой-либо его клинической формы. При этом отмечаются выраженные клинические проявления туберкулезного и неспецифического воспалительного процесса в бронхолегочной системе. Рецидив туберкулеза, как правило, протекает более тяжело, чем впервые возникший туберкулезный процесс, лечение его менее эффективно.
Более редко развивается свежий туберкулезный процесс у больных с затяжной пневмонией, бронхоэктазами. Прогноз в этих случаях благоприятнее, т.к. при впервые развившемся туберкулезе эффективность лечения противотуберкулезными средствами гораздо выше, чем при рецидиве туберкулеза.
При сочетании туберкулеза легких с их кистозной гипоплазией, осложненной хроническим гнойным бронхитом, ведущими являются симптомы поражения бронхов, интоксикации и дыхательной недостаточности. Распознать туберкулез в этом случае нередко трудно. Диагноз туберкулеза подтверждают обнаружение его возбудителя в мокроте, данные специфических иммунологических тестов. В ряде случаев решающее значение имеют результаты пробного лечения противотуберкулезными средствами. Следует учитывать, что у больных с кистозной гипоплазией легких и сопутствующим хроническим гнойным бронхитом часто ошибочно диагностируется туберкулез.
В последние годы при исследовании функции легких у впервые выявленных больных различными формами туберкулеза легких обнаружены признаки бронхиальной обструкции. При определенных условиях у этих больных могут возникать клинические проявления обструктивного бронхита, бронхиальной астмы. У части больных бронхиальная обструкция патогенетически связана с туберкулезным процессом.
У больных бронхиальной астмой, длительно получающих глюкокортикостероиды, иногда развивается «стероидный» туберкулез, характеризующийся длительным течением, склонностью к распаду легочной ткани и распространению процесса и плохо поддающийся лечению. Он может возникать и при других болезнях, лечение которых связано с длительным применением глюкокортикостероидов: альвеолитах (идиопатическом и экзогенном), системных заболеваниях, в частности диффузных болезнях соединительной ткани (дерматомиозите, ревматоидном артрите, системной красной волчанке и др.), хроническом активном гепатите.
При туберкулезе, сочетающемся с хроническим неспецифическим заболеванием легких, одновременно проводится лечение обеих болезней. В случае возникновения неспецифического воспалительного процесса в бронхолегочной системе назначают антибиотики широкого спектра действия с учетом чувствительности к ним микрофлоры. При выявлении грибков (кандиды, аспергиллы и др.) эффективны противогрибковые препараты; низорал, нистатин, леворин, амфотерицин В и др. Большое значение имеют лечебная бронхоскопия и эндобронхиальное введение лекарственных средств. При зажившем туберкулезе рекомендуется превентивная противотуберкулезная терапия изониазидом (не менее 3 мес.). В случае сочетания туберкулеза с обструктивным бронхитом илибронхиальной астмой проводится длительное, систематическое лечение направленное на устранение бронхиальной обструкции. Туберкулез не является противопоказанием для применения соответствующих лекарственных средств, физиотерапевтических и экстракорпоральных (плазмаферез, гемосорбция и др.) методов. При назначении физиотерапевтических процедур больным активным туберкулезом необходимо одновременно проводить адекватную противотуберкулезную химиотерапию.
При сочетании туберкулеза и кистозной гипоплазии легких, особенно осложнившейся нагноительным процессом, лечение включает применение лекарственных средств и оперативное вмешательство: удаление доли или всего легкого (в зависимости от протяженности патологического процесса). Нередко перед операцией, в ближайшем и отдаленном послеоперационном периоде назначают противотуберкулезные средства с лечебной или профилактической целью.
Прогноз при туберкулезе и хроническом неспецифическом заболевании легких определяется распространенностью туберкулезного и неспецифического процессов, состоянием дренажной функции бронхов, наличием бронхоэктазов. В связи с тем, что больные хроническими неспецифическими заболеваниями легких составляют группу повышенного риска в отношении заболевания туберкулезом, важное значение имеют раннее их выявление и полноценное лечение.
Туберкулез в сочетании с ВИЧ-инфекцией чаще всего является следствием реактивации туберкулезного процесса на фоне синдрома приобретенного иммунодефицита (СПИД) в терминальной стадии ВИЧ-инфекции.
Клинические проявления туберкулеза у ВИЧ-инфицированных и больных СПИД имеют ряд особенностей. Наиболее часто наблюдается обусловленная бактериемией генерализация туберкулезной инфекции с поражением легких, периферических лимфатических узлов, серозных оболочек (плевры, перикарда и др.), печени, селезенки и других органов. Нередко туберкулез у ВИЧ-инфицированных и больных СПИД проявляется обширным инфильтративным процессом в легких с образованием каверн. Генерализованный туберкулез и инфильтративный туберкулез легких протекают волнообразно со сменой периодов обострения и затихания, продолжительность которых зависит от степени иммунодепрессии, характера локальных изменений и длительности их инволюции.
Часто у ВИЧ-инфицированных и больных СПИД наблюдается двустороннее туберкулезное поражение внутригрудных лимфатических узлов, характеризующееся крайне тяжелым течением, резко выраженной интоксикацией и развитием локальных осложнений, обусловленных гнойной инфекцией. Могут возникать казеозный некроз и разжижение казеозных некротических внутригрудных лимфатических узлах,прорыв их средостение с развитием гнойного медиастинита, перикардита; иногда образуется бронхопищеводный свищ, возникают смертельные кровотечения из-за разрушения стенки крупного кровеносного сосуда.
Необходима ранняя диагностика туберкулеза у ВИЧ-инфицированных, т.к. в условиях иммунодефицита добиться положительных результатов лечения при выраженном и запущенном туберкулезном процессе трудно, вследствие чего болезнь принимает хроническое течение с выраженной тенденцией к прогрессированию. Трудности распознавания туберкулеза обусловлены большим сходством его клинических проявлений с симптомами СПИД, частыми отрицательными туберкулиновыми реакциями из-за иммунодепрессии. Диагноз туберкулеза должен быть подтвержден обнаружением микобактерий туберкулеза при микроскопическом или культуральном исследовании. При отсутствии микобактерий туберкулеза в исследуемом материале определенное значение имеют данные патологоанатомического исследования биоптата пораженного органа, а также результаты иммунологических исследований (в основном обнаружение противотуберкулезных антител в сыворотке крови или бронхоальвеолярных смывах).
Лечение туберкулеза у ВИЧ-инфицированных заключается в длительном (не менее 9—12 мес.) применении трех противотуберкулезных средств: изониазида, рифампицина и пиразинамида. Иногда в комбинацию добавляют этамбутол или им заменяют препарат, к которому резистентны микобактерии туберкулеза. При наличии показаний осуществляются оперативные вмешательства. В случае развития СПИД его лечение проводится одновременно с противотуберкулезной химиотерапией.
Источник


