Жалобы при астме у детей

Случаи, когда аллергический ринит у ребенка «перерос» в бронхиальную астму, известны многим. Но могут стать причиной астмы и вирусные инфекции. Они вызываются другими вирусами, чем у взрослых, но протекают порой так же тяжело. Как предотвратить болезни легких у детей, рассказывает Дмитрий Юрьевич Овсянников, заведующий кафедрой педиатрии Медицинского института Российского университета дружбы народов, пульмонолог ГБУЗ «Детская инфекционная клиническая больница № 6 Департамента здравоохранения города Москвы».
— Что такое бронхиальная астма?
— Это хроническое воспалительное заболевание дыхательных путей, которое проявляется в виде затрудненного выдоха, сухого кашля, эпизодов свистящего дыхания, которое слышно на расстоянии. При тяжелой астме могут быть боли в груди.
Эти симптомы обострения возникают в основном при контакте с аллергенами. Также у детей очень частым триггером, то есть причинным фактором, является вирусная инфекция или физическая нагрузка. В соответствии с этим выделяют три формы астмы: аллергическую (атопическую), вирус-индуцированную и астму физической нагрузки. Все три формы одновременно могут быть у одного ребенка.
Симптомы астмы могут также появляться из-за резких запахов, из-за эмоций, смеха. Типичным является возникновение симптомов ночью. Температура тела обычно не меняется, но в редких случаях может повышаться, особенно когда приступы астмы провоцируют вирусы.
Еще для заболевания характерна сезонность — оно обостряется в период цветения деревьев или трав, если есть повышенная чувствительность к их пыльце (поллиноз).
— Как часто у детей раннего возраста встречается бронхиальная астма?
— Прежде всего нужно отметить, что в подавляющем большинстве случаев она начинается именно в раннем возрасте. Пик начала заболевания приходится на возраст от 2 до 4 лет.
По данным официальной статистики, в Москве в последние годы достаточно стабильный показатель — под наблюдением по поводу бронхиальной астмы находятся 1,25% детей. Однако этот процент включает в основном детей со среднетяжелой и тяжелой астмой. Легкая астма часто не выявляется, и реальный показатель может быть выше.
Постановка диагноза у маленьких детей осложняется тем, что схожие проявления имеют и обструктивные бронхиты – они, как и астма, вызываются обструкцией бронхов. И почти каждый третий ребенок в первые годы жизни хотя бы один раз болеет обструктивным бронхитом. Из-за диагностической сложности в среднем проходит примерно три года до постановки диагноза астма, двум третям детей диагноз ставят с задержкой.
Существуют группы риска, у которых заболевание может встречаться чаще. Одна из них связана с наследственностью и сопутствующими атопическими заболеваниями. У малышей, которые имеют атопический дерматит или аллергический ринит, повышен риск развития бронхиальной астмы. У последних это произойдет через 5 лет течения заболевания в 50% случаев — такова печальная статистика.
О других факторах риска мы узнали относительно недавно. К ним относятся:
Недоношенность. В силу того, что у малыша узкие дыхательные пути, риск астмы увеличивается в 1,7 раза. Некоторые младенцы, особенно глубоко недоношенные, после рождения получают кислородотерапию. Если они нуждаются в кислороде в первые 28 суток жизни, то у них диагностируется бронхолегочная дисплазия. Это еще одно хроническое заболевание легких. Наличие бронхолегочной дисплазии увеличивает риск бронхиальной астмы в 2,2 раза.
Кесарево сечение. Совсем недавно стало известно, что этот фактор увеличивает риск развития аллергических заболеваний в целом и бронхиальной астмы в частности. По современной статистике, около 30% родов в Москве происходят путем кесарева сечения.
Респираторные инфекции, перенесенные в раннем возрасте.
Также сравнительно недавно стало известно, что назначение антибиотиков, а также жаропонижающих препаратов детям первых лет жизни тоже может увеличивать в последующем риск развития бронхиальной астмы.
— Вы назвали респираторные инфекции как фактор риска. А как они способны «запустить» развитие астмы?
— В основе бронхиальной астмы лежит хроническое поражение нижних отделов дыхательных путей, бронхов и бронхиол. У маленьких детей ему может предшествовать острое поражение — оно называется острым бронхиолитом, или воспалением мелких бронхов, малых дыхательных путей.
Острый бронхиолит наиболее часто вызывается респираторно-синцитиальным вирусом (РСВ). По данным российской статистики, его частота составляет примерно 117 случаев на 1000 детей. После перенесенного РСВ-бронхиолита снижаются функциональные возможности легких, и эти малыши потом чаще имеют бронхиальную астму.
К сожалению, этот вирус очень необычен. Он меняет иммунный ответ в сторону клеток, ответственных за развитие аллергии. И даже если у человека не было предрасположенности к аллергии, не было отягощенной наследственности, то после перенесенной РСВ-инфекции она сформируется. Развивается и бронхиальная астма, и атопический дерматит, и аллергический ринит. Это было показано на многолетних наблюдениях детей, в том числе до 14-летнего возраста.
— Для кого особенно опасен острый бронхиолит?
— Есть несколько групп риска, у которых болезнь протекает особенно тяжело. Это:
- недоношенные дети;
- дети с бронхолегочной дисплазией (зависимые от кислорода в первые 28 суток жизни);
- дети с врожденными пороками сердца, с перегрузкой малого круга кровообращения.
Кроме них есть еще дети — пассивные курильщики, которые дома подвержены воздействию табачного дыма.
Еще к факторам риска тяжелого течения РСВ-инфекции относится наличие старших братьев и сестер. Дело в том, что РСВ-инфекция протекает в форме бронхиолита только у детей первых лет жизни. А у школьников, подростков — в форме назофарингита, обычного насморка. В случае, если малыш до двух лет, например, заразится от старшего брата, болезнь будет протекать тяжело.
Дети с синдромом Дауна, с первичными иммунодефицитами, с так называемыми нервно-мышечными заболеваниями, с муковисцидозом тоже относятся к группе риска тяжелого течения РСВ-инфекции.
— Можно ли как-то предотвратить РСВ-инфекции у детей?
— Вопрос о предотвращении необычайно актуален, потому что для лечения бронхиолитов существует не так много средств. Неспецифическая профилактика РСВ-инфекции такая же, как и для любой вирусной инфекции — это ношение масок, мытье рук для предотвращения воздушно-капельной и контактной передачи. Также есть специфическая профилактика — пассивная иммунизация, то есть введение ребенку готовых защитных антител. Если они находятся в крови у ребенка, то вирус, связываясь с ними, инактивируется. В таком случае бронхиолит просто не развивается.
Данный препарат — не вакцина, а моноклональные антитела, полученные генно-инженерным способом. Этот препарат необходимо вводить один раз в месяц, чтобы постоянно поддерживался необходимый уровень. Минимальное число введений, рекомендуемых в инструкции, — 3–5 раз. Обычно иммунизацию проводят с октября по март.
Источник
Содержание
- Виды астмы
- Жалобы
- Диагностика
- Лечение
- Записаться на прием
Дыхательная система человека устроена подобно дереву: воздух проходит из трахеи бронхи, сначала в крупные, а затем во все более мелкие (мелкие бронхи называются бронхиолами) и потом уже попадают в альвеолы, откуда кислород уже и всасывается в кровь.
Бронхиальная астма — это заболевание, в основе которого лежит повышенная чувствительность бронхов к различным раздражителям (в частности, аллергенам). В ответ на действие этих раздражителей развивается сужение (обструкция) бронхов. Этот процесс обусловлен несколькими причинами: повышением тонуса бронхов, избыточного отделяемого в просвет бронхов и их воспаления. При астме приступы чаще всего возникают эпизодически, например после контакта с раздражителем. При тяжелой астме обструкция бронхов часто сохраняется и между приступами.
Одно из наиболее опасных осложнений бронхиальной астмы — астматический статус — угрожающий жизни приступ, не поддающийся обычному лечению. Такие пациенты нуждаются в немедленной госпитализации в отделение реанимации.
Бронхиальная астма — очень распространенное заболевание, ею страдает примерно 5% населения. Среди детей распространенность астмы еще выше, во многих случаях у детей она проходит. Бронхиальная астма у взрослых — это хроническое заболевание, требующее постоянного лечения под руководством специалиста.
Большую роль в возникновении астмы играет наследственность: если один из родителей страдает астмой, то вероятность того, что она возникнет у ребенка составляет почти 50%, а если оба — 65%.
Виды астмы
У многих больных бронхиальной астмой вырабатываются антитела к одному или нескольким аллергенам. Эта форма получила название аллергической бронхиальной астмы. Она нередко сочетается с кожными болезнями (нейродермитом) и аллергическим ринитом (насморком). Аллергическую бронхиальную астму называют еще экзогенной, в противоположность эндогенной бронхиальной астме, в развитии которой не играют роль ни предрасположенность к аллергии, ни аллергены из окружающей среды.
Аллергическая бронхиальная астма обычно развивается в детском и молодом возрасте. К самым частым аллергенам относятся пыльца, плесневые грибы, тараканы, домашняя пыль и эпидермис (внешний слой кожи) животных, особенно кошек.
Пищевые аллергены бывают причиной астмы гораздо реже, чем воздушные, но некоторые продукты и пищевые добавки могут провоцировать тяжелые приступы. Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
При бронхиальной астме повышена чувствительность дыхательных путей к целому ряду раздражителей, в том числе к холодному воздуху, парфюмерии, дыму. Приступ удушья могут спровоцировать тяжелая физическая нагрузка и учащенное, избыточное дыхание (вызванное смехом или плачем).
Лекарственные средства служат причиной примерно 10% приступов бронхиальной астмы. Самый частый вид лекарственной астмы — аспириновая астма. Непереносимость аспирина и других нестероидных противовоспалительных средств обычно развивается в 20—30 лет.
Приступ бронхиальной астмы могут спровоцировать бета-адреноблокаторы (пропранолол, метопролол, тимолол), в том числе те, которые входят в состав глазных капель.
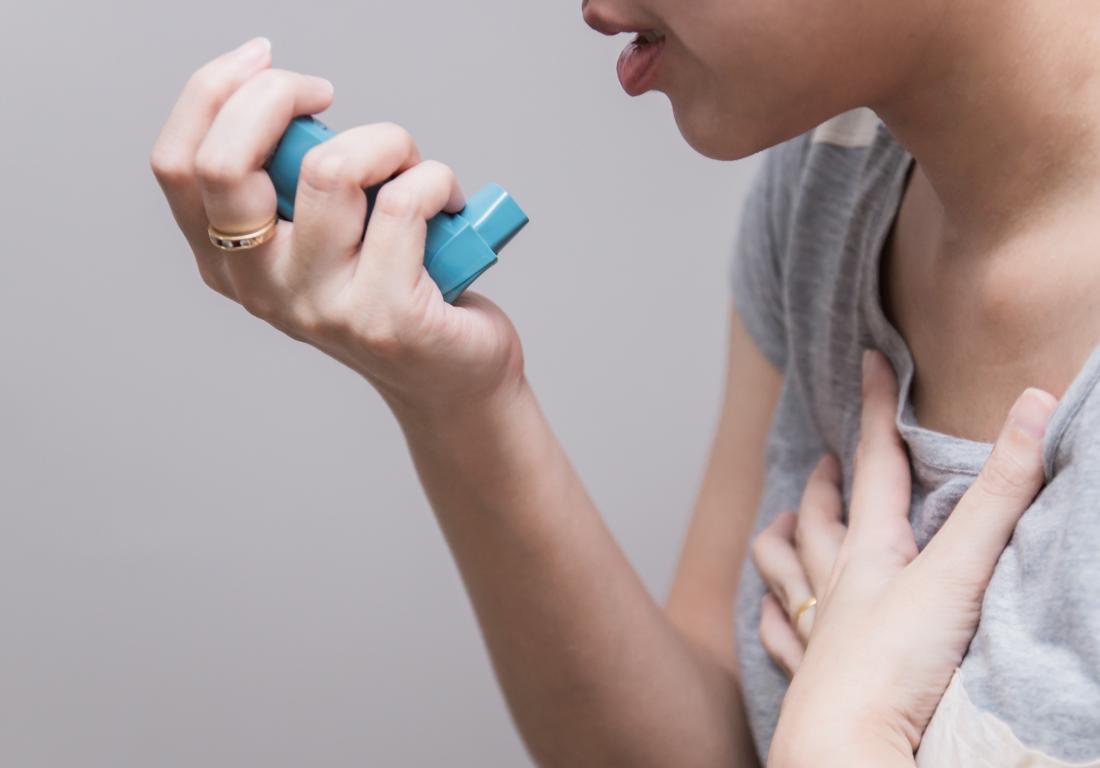
Жалобы
Основные жалобы — одышка (ощущение удушья, нехватки воздуха), кашель, свистящее дыхание.
Одышку периодически то нарастает, то уменьшается. Нередко она усиливается ночью, и может выясниться, что появилась она после острого респираторного заболевания (простуды) или вдыхания какого-либо раздражающего вещества. Хотя при обструкции бронхов сопротивление воздушному потоку усиливается на выдохе, больные обычно жалуются на затруднение вдоха (что вызвано усталостью дыхательных мышц).
Кашель иногда бывает единственной жалобой, тогда подтвердить диагноз помогает исчезновение или ослабление его после назначения бронходилататоров (средств, расширяющих бронхи). Появление кашля с мокротой во время приступа предвещает его окончание. Приступ астмы обычно развивается в течение 10—30 минут после контакта с аллергеном или раздражающим веществом.
Диагностика
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Источник