Жизненная емкость при астме

Главная » Диагностика »
Бронхиальной астмой страдает от 5 до 10% людей в мире. Эта патология характеризуется повышенной реактивностью бронхиального дерева и сужением просвета бронхов, отчего впоследствии наступают кашель, одышка и другие характерные проявления. Оценить степень выраженности процесса без специального оборудования нелегко, поэтому использование спирографии при бронхиальной астме является ключевым моментом в диагностике этого заболевания.
Что такое спирография?
Спирография представляет собой процесс регистрации дыхательного объема при помощи специального прибора. Применяется для определения дыхательной функции легких, как во время нормальных дыхательных движений, так и во время специальных упражнений. Исследование является безболезненным и не занимает много времени.

По окончании процедуры врач получает ряд показателей, на основании которых описывает качество вентиляции легких и делает выводы о наличии каких-либо нарушений.
Показания к проведению спирографии
Показаниями могут быть следующие факторы:
- приступы удушья, возникающие внезапно во время повседневной деятельности, ночью или при физической нагрузке;
- сухой кашель более месяца, не проходящий после применения лекарств;
- боль или чувство сдавливания в области грудины;
- одышка, ощущение нехватки воздуха и неспособность сделать полный вдох;
- поверхностное дыхание, сопровождающееся удлиненным выдохом;
- изменения в дыхании при контакте со специфическими аллергенами.
У астматиков вышеперечисленные симптомы могут возникать как вместе, так и в отдельности с различной степенью тяжести. Поначалу они могут проявляться лишь ночью и в течение непродолжительного времени, но впоследствии прогрессируют. Необходимо еще на ранних этапах заболевания обратиться к врачу с целью проведения необходимых исследований.
Разновидности спирографии при течении бронхиальной астмы
Спирограмма при бронхиальной астме нужна для оценки эффективности проводимого лечения. Одной из основных целей при лечении данного заболевания является достижение нормальных показателей легочной функции.
Для астмы характерно различие в диаметре бронхов, который может изменяться спонтанно либо в зависимости от проводимого лечения. Эти изменения отчетливо видны на результатах спирометрии, если ее проводили несколько раз.
Особенностью проведения спирографии у пациентов с бронхиальной астмой является необходимость выявления взаимосвязи между заболеванием и бронхоспазмом. Для этого перед исследованием от пациента может потребоваться провести небольшую физическую нагрузку, например выполнить 10-15 приседаний.
Для определения наиболее подходящего лекарства сначала может быть проведена «контрольная» проба, после которой пациенту дают лекарственный аэрозоль (бронхолитик). Через 10-15 минут пробу повторяют. Проводить исследование могут несколько раз, пока не будет найден препарат, который лучше всего подходит пациенту.
Как проводится исследование?
Исследование необходимо проводить на голодный желудок, желательно с утра. Однако допускается проведение спирометрии и спустя несколько часов после приема пищи. Минимум за сутки до исследования необходимо исключить применение любых бронхорасширяющих препаратов.
Процедура может проводиться в положении сидя или стоя. Для объективности данных пациенту на нос надевают зажим либо просят рукой прижать крылья носа.

Ртом зажимается загубник аппарата и делается несколько нормальных вдохов, после которых следуют три последовательных этапа:
- Максимально возможный медленный вдох полной грудью.
- Резкий выдох.
- Глубокий вдох, сопровождаемый максимально возможным выдохом.
По окончании процедуры может возникнуть чувство усталости и головокружение.
Попытка считается неудачной, если во время ее проведения пациент прекращал дышать слишком рано, возникал кашель или была задержка при выдохе. Может потребоваться несколько попыток до получения наиболее точных данных.
Иногда для определения дополнительных параметров вентиляции пациента могут попросить дышать максимально быстро и глубоко в течение 10-15 секунд.
Другим дополнительным тестом является проведение пробы с бронхорасширяющим препаратом. Используют препарат под названием Сальбутамол, и через 15-30 минут пациента снова просят подышать в трубку прибора. Проба проводится для оценки степени обструкции бронхов и ее обратимости. Время процедуры составляет 10-15 минут.
Расшифровка полученных данных
После удачно проведенного исследования пациенту на руки выдается заключение, содержащее следующие основные показатели:
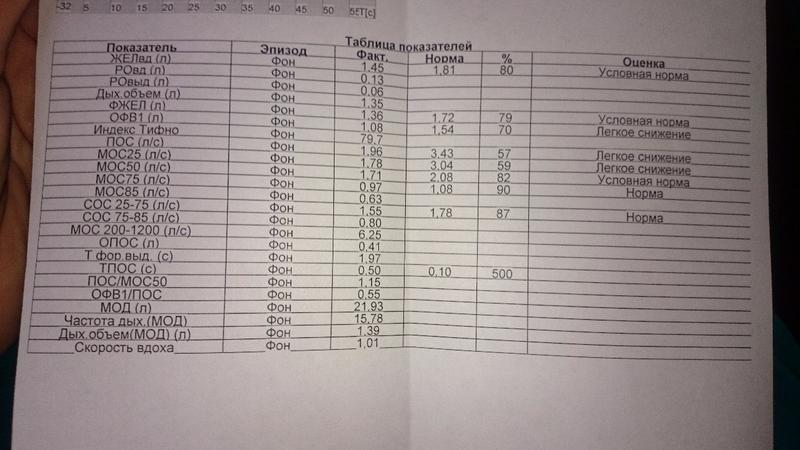
- ДО – дыхательный объем. Показывает количество воздуха, попадающее в дыхательную систему при нормальном дыхании и равное примерно 500 мл. У мужчин чуть больше, чем у женщин.
- РОвд – резервный объем вдоха. Количество воздуха, которое умещается в легких после спокойного вдоха. Снижение этого показателя наблюдается при обструктивных изменениях.
- РОвыд – резервный объем выдоха. Количество воздуха, которое может покинуть легкие после спокойного выдоха.
- ЖЕЛ – жизненная емкость легких. Предельный объем воздуха, который можно выдохнуть после максимального глубокого вдоха.
- МОД – минутный объем дыхания. Количество воздуха, циркулирующего через легкие в течение 1 минуты.
- МВЛ – максимальная вентиляция легких. Демонстрирует объем воздуха, способный пройти через легкие при максимальном усилении работы дыхательной системы. Пациенту необходимо дышать как можно чаще.
- FEV1 (ОФВ1) – объем форсированного выдоха за одну секунду. Норма показателя составляет не менее 80%. Одним из положительных критериев бронхиальной астмы служит повышение ОФВ1 более чем на 12% после применения бронхрасширяющего лекарства.
- FVC (ФЖЕЛ) – форсированная жизненная емкость легких. Представляет собой объем воздуха, выдохнутого с максимальной скоростью после полного вдоха. В норме должно быть более 80%, однако может снижаться при бронхиальной астме
- Индекс Тиффно (ОФВ1/ФЖЕЛ) – представляет собой соотношение предыдущих двух показателей. Позволяет оценить проходимость легких и в норме должен составлять не менее 75%, однако у детей возможны значения более 90%. Существует прямая зависимость между снижением данного индекса и выраженностью обструкции бронхиального дерева.
- МОС – максимальная объемная скорость. Описывает проходимость на уровне мелких, средних и крупных бронхов
- PEF (ПСВ) – пиковая скорость выдоха. Является одним из важнейших критериев диагностики бронхиальной астмы. Показывает объем воздуха, выдыхаемый за первую секунду при форсированном выдохе после глубокого вдоха.
Расшифровку спирограммы выполняет лечащий врач, он ставит диагноз и разрабатывает план лечения.
Как часто можно делать?
Так как данная процедура не несет в себе каких-либо рисков для организма, не существует ограничений для ее проведения. Делать спирографию рекомендуется после начала лечения, через 3-6 месяцев и затем периодически с целью контроля. Использование бронхорасширяющего средства является частью процесса постановки диагноза и применяется лишь в начале. Положительный результат говорит о наличии бронхоспазма и обратимости обструкции. Однако данная обратимость не всегда может быть замечена с первого раза, отчего может потребоваться повторное исследование с Сальбутамолом.
Источник

Бронхиальная астма — распространенное заболевание. Около 5-10% населения Земли страдает данной патологией. Диагностика заболевания – сложный многоэтапный процесс.
Спирометрия, назначаемая пациентам при бронхиальной астме, – важное диагностическое исследование. Она позволяет исследовать вентиляционную функцию легких у астматиков.
Спирометрию назначают для окончательного уточнения диагноза и определения тяжести протекания бронхиальной астмы.
Что такое спирометрия

Спирометрия – это исследование, позволяющее изучить дыхательный объем легких при помощи специального прибора. С его помощью измеряют объем выдыхаемого воздуха. Причем анализ проводят как в состоянии покоя, когда дыхание должно быть в норме, так и под нагрузкой.
Спирометрию относят к безопасным и безболезненным процедурам. При этом она является высокоэффективным методом оценки дыхательной функции.
После окончания обследования врач получает ряд данных, изучив которые, можно определить не только вид патологии, но и степень поражения легких.
Спирометрия при диагностике бронхиальной астмы
При диагностике часто больному назначается спирометрия, она эффективна для выявления патологий дыхательных путей и бронхиальной астмы. Сама процедура полностью безболезненна и не доставляет пациенту каких-либо серьезных неудобств.
Вначале обследование пациента, у которого подозревают БА, проводят по стандартной схеме, показанной всем больным с дыхательными нарушениями. Затем дополнительно делают пробу с бронходилятаторами.
В заключении, кроме общих результатов спирографии, указывают тип бронхиальной астмы и наиболее подходящий бронхорасширяющий препарат.
Изучение показателей спирометрии, полученных при обследовании пациента с подозрением на бронхиальную астму, дают возможность не только определить причину обструкции бронхов, но и степень их поражения.
Спирометрию назначают:
- При первичной постановке диагноза.
- При подборе эффективного лечения.
- Для контроля течения заболевания. При болезни легкой и средней тяжести достаточно обследоваться один раз в год, при тяжелом течении не реже раза в 6 месяцев.
Что можно оценить с помощью спирометрии
Не все пациенты с диагнозом бронхиальная астма понимают необходимость проведения спирографии. Между тем это очень важное диагностическое исследование.
При его проведении, используя специальный прибор, можно оценить объем выдыхаемого воздуха. Аппараты нового поколения определяют также и его состав на вдохе и выдохе. Это позволяет оценить эффективность газообмена в легких.
Запись ведется в нескольких режимах: свободное дыхание, под нагрузкой, после приема лекарств и так далее. При этом ведется регистрация целого ряда важных показателей.
В фоновом режиме оцениваются:
- Дыхательный объем (ДО). Этот показатель показывает объем вдыхаемого и выдыхаемого воздуха. Исследование проводят в спокойном состоянии. Пациенту рекомендовано сидеть.
- Частота дыхания за одну минуту (ЧД).
- Минутный объем дыхания (МОД).
- Жизненная емкость легких (ЖЕЛ).
После этого для оценки функции внешнего дыхания пациента, страдающего бронхиальной астмой, проводят еще ряд исследований.
К основным показателям, которые измеряются при форсированном вдохе и выдохе, относят:
- ОФВ1. Это объем выдоха, произведенного с усилием, за первую секунду.
- ФЖЕЛ. Фиксированная жизненная емкость легких.
- Индекс Тиффно. В случае бронхиальной астмы обязательно рассчитывают этот показатель. Он высчитывается по соотношению ЖЕЛ к ФЖЕЛ.
- Максимальная скорость выдоха, сделанного с усилием.
Все эти показатели обычно оцениваются в процентах, причем за 100% принимают состояние работы нормальных, здоровых легких.
На третьем этапе пациенту вводят бронхолитические препараты, преимущественно краткосрочного действия, и тестирование повторяют.
В некоторых случаях возможно проведение провокационных проб. Например, для этого используют гистамин. При этом оценивают реакцию бронхов.
Этот тест применяют в случае затрудненной диагностики заболевания. Это самый опасный этап исследования, и его назначают в исключительных случаях. При проведении требуется постоянный контроль состояния пациента.
Показания и противопоказания к исследованию

Спирография, назначаемая при бронхиальной астме, как и почти любой диагностический метод, имеет свои показания и противопоказания. Исследование рекомендовано и проводится, если:
- пациент часто испытывает давящие боли, локализованные в области грудной клетки;
- у больного длительный стаж курильщика;
- в течение 3-4 недель больного мучает непрекращающийся кашель;
- есть подозрение на обструкцию легких;
- наблюдаются проблемы с проходимостью дыхательных путей;
- приступы бронхиальной астмы стали чаще, чем обычно;
- если есть риск наследственной предрасположенности к патологии;
- пациент жалуется на одышку;
- условия труда связаны с контактом с аллергенами.
Несмотря на то что процедура считается безопасной, не всем больным ее можно назначать. Спирография не рекомендована в случае наличия следующих состояний и патологий:
- какое-либо хроническое заболевание в стадии обострения;
- повышенное артериальное давление;
- стенокардия;
- гипертонический криз;
- инфаркт;
- проблемы с кровообращением;
- легочная недостаточность;
- токсикоз при беременности.
Спирографию рекомендуют проводить, когда пациенту исполнится не менее 6 лет. Именно в этом возрасте уже можно обеспечить контроль вдоха и выдоха.
Перед проведением процедуры обязательна консультация лечащего врача. Например, если доктор предполагает, что обследование может спровоцировать приступ астмы, он может порекомендовать другое диагностическое исследование.
Правила подготовки

Для проведения обследования пациент должен не есть несколько часов. Оптимальное время для диагностики – это утро.
За сутки до проведения исследования рекомендовано исключить прием каких-либо лекарств, обладающих бронхорасширяющими свойствами.
За 6 часов до процедуры пациенту требуется прекратить курить. Чай и кофе не рекомендованы в день исследования.
Сама процедура занимает не менее 10 минут. Причем перед началом тестирования больному нужно дать время успокоиться и привести дыхание в норму.
Если пациент использует ингалятор, важно не забыть взять его с собой.
При проведении спирографии возможно головокружение. Это состояние само по себе не опасно. Тест с физической нагрузкой может спровоцировать приступ бронхиальной астмы.
Как проводится исследование

Правильные действия персонала и пациента во время проведения спирограммы при бронхиальной астме позволяют получить максимально точный результат.
При выполнении всех требований врача процедура не вызывает у пациента неприятных эмоций и ощущений. Важно добиться, чтобы во время работы спирометра больной не испытывал тревоги и волнения.
Основной целью исследования является оценка рабочего объема легких. При этом необходимо исключить или подтвердить наличие тех или иных патологических процессов.
Для получения максимально точного результата процедуру проводят в полутемном помещении. Желательно исключить громкие звуки и прочие раздражающие факторы. Рекомендуемая температура воздуха — от 18 до 24С.
При исследовании используют разные модели аппаратов для измерения показателей дыхания, начиная от чисто механического устройства, и заканчивая современным компьютерным спирометром.
Исследование проводят по следующей методике:
- Пациента, страдающего бронхиальной астмой, требуется усадить. Проведение исследования стоя может сильно исказить основные показатели спирографии, которые будут значительно выше нормы.
- На нос пациента надевается специальный зажим.
- Пациенту выдается специальный стерильный загубник. Через него выполняется несколько спокойных вдохов и выдохов.
- После этого выполняется череда вдохов и выдохов с максимальной амплитудой.
- Пауза 20 секунд.
- Снова вдохи и выдохи в обычном темпе.
- Последний цикл дыхания выполняется в максимально возможном темпе.
В случае необходимости врач может попросить пациента в течение 20 секунд делать максимально глубокие вдохи и выдохи.
Вся процедура занимает не более 15 минут. После этого в течение некоторого времени пациенту требуется отдых.
Дополнительно может быть назначен тест с бронходилятаторами. В этом случае есть ряд отличий от стандартной процедуры.
Вначале все делается как при обычном исследовании. Затем пациенту дают бронхолитический препарат, чаще всего в виде ингаляции. Через небольшой промежуток времени процедуру повторяют.
Данное исследование позволяет правильно подобрать лекарство, оказывающие наибольший терапевтический эффект. Также можно выявить спазмы в бронхах и понять, обратимы ли процессы обструкции.
Расшифровка результатов

При проведении спирометрии оценивается следующие показатели, имеющие важное значение при диагностике бронхиальной астме:
- Частота дыхания — важный показатель. В состоянии покоя в норме у взрослого человека должно быть не более 16-18 дыхательных циклов за минуту. У ребенка данный показатель значительно выше. При бронхиальной астме ЧД также возрастает.
- Дыхательный объем. Это значение показывает, сколько воздуха (объем) могут вместить легкие человека за один вдох. У мужчин это значение более высокое.
- Минутный объем дыхания. Это суммарный объем воздуха, проходящего через легкие больного в течение одной минуты. Стандартными считаются значения от 4 до 10 литров.
- Форсированная жизненная емкость легких. Для измерения этого показателя больному вначале требуется максимально глубоко вдохнуть, а затем максимально глубоко выдохнуть.
- Объем форсированного выдоха за секунду. Показатель зависит от возраста и пола обследуемого. В этом случае оценивается, сколько воздуха пациент может выдохнуть за первую секунду.
- Индекс Тиффно. Позволяет оценить проходимость легких.
Если у больного бронхиальная астма, то на спирометрии будут выявлены отклонения в тех или иных показателях.
При расшифровке спирограммы при бронхиальной астме учитываются такие параметры, как:
- пол пациента;
- возраст;
- рост;
- вес.
Их следует учитывать, так как для некоторых показателей характерен большой диапазон допустимых границ. То, что для одного человека является нормой, может оказаться патологией для другого.
В заключение
Спирометрия является основополагающим диагностическим методом, применяемым [М33] при бронхиальной астме.
Достаточно безвредная и безболезненная для пациента процедура позволяет не только выявить саму патологию, но и определить тяжесть протекания заболевания.
Однако у исследования есть и противопоказания. Перед его проведением нужно получить назначение у лечащего врача.
Источник
1. Спирография. Статистические показатели: жизненная емкость, как правило, уменьшена, дыхательный и остаточный объем увеличены. Смещение краев легких проявляется в увеличении остаточного объема. Общая емкость большей частью в пределах нормы.
Динамические показатели: минутный объем дыхания в легких случаях обычно увеличен, особенно вследствие увеличения дыхательного объема, а реже в результате учащения дыхания. Нарушение выдоха состоит в удлинении этой фазы дыхания. Дыхательный коэффициент (продолжительность выдоха/продолжительность вдоха) повышается в некоторых случах до 2,0- 3,0. Особенно характерно нарушение форсированного выдоха (проба Тиффно, односекундная ФЖЕЛ).
2. Механика дыхания. Благодаря высокой чувствительности этих исследований удается выявить изменения даже в период отсутствия жалоб у больных бронхиальной астмой. При неосложненном течении статические данные колеблются в нормальных пределах. Вследствие негомогенности ткани легких динамические показатели могут быть сниженными даже при исследовании дыхания в покое.
3. Исследование газового состава крови. У больных с астматическими нарушениями вентиляции легкой или средней степени тяжести наблюдают картину парциальной недостаточности, т. е. гипоксемию при нормо- или гипокапнии. По мере прогрессирования обструкции бронхов парциальное давление кислорода в артериальной крови продолжает снижаться, а давление СО2 повышается (тотальная недостаточность) .
4. Фармакодиагностика. При типичном приступообразном течении бронхиальной астмы особую роль играют ингаляционные пробы, так как они позволяют выявить патогенное влияние аллергена (провокационные пробы), определить степень обратимости обструкции бронхов, диагностировать бронхиальную астму в период между приступами (провокация ацетилхолином и гистамином). Кроме того, результаты этих проб расширяют представление о патогенезе бронхиальной астмы.
Проба с изопреналином. При бронхиальной астме, диагноз которой подтвержден с помощью клинических и функциональных методов исследования, важно установить возможность и степень обратимости изменений. Для этой цели служит проба с изопреналином. Прежде всего регистрируют исходные параметры, например форсированный выдох. Не ранее чем через 5 мин после ингаляции изопреналина проводят контрольное исследование. О положительной реакции говорят тогда, когда показатель повышается на 10% и более. При отсутствии повышения нельзя делать вывод о необратимости функциональных нарушений. За такой короткий промежуток времени отечность слизистой оболочки и дискриния не могут исчезнуть. Часто эта проба становится положительной только на фоне лечения, например кортикостероидами. Можно применять различные модификации этого метода, например, вместо ингаляций изопреналина вводят адреналин, орципреналин, эуфиллин или папаверин. Устранение бронхоспазма можно подтвердить при помощи пневмометрии или определения эластического сопротивления.
Проба с ацетилхолином. Легкие больных астмой очень чувствительны к ацетилхолину. Это явление можно использовать в целях диагностики в тех случаях, когда при типичных анамнестических данных функциональные пробы легких оказываются в норме. Больному проводят ингаляцию 0,1 — 0,2% раствора ацетилхолина (25-50 мкг). При положительной пробе быстро наступает обструкция бронхов. По этому признаку определяют пороговую дозу ацетилхолина. При применении упрощенной методики проводится единственная ингаляция в дозе 1000-2000 мкг, которую здоровые люди переносят хорошо, а у больных она вызывает повышение бронхиального сопротивления. У здоровых лиц положительные реакции наблюдают только после ингаляции более 10 000 мкг. У больных бронхиальной астмой нарушения форсированного выдоха вызывают значительно меньшие дозы (100-1000 мкг). Проба бывает отрицательной только у 3% больных астмой (в легких случаях или в начале заболевания). При частых приступах и длительном течении болезни пороговые дозы крайне низки (5-10 мкг). Положительные результаты пробы имеют большое диагностическое значение в бессимптомном периоде заболевания, более благоприятном в прогностическом отношении. В некоторых случаях положительные реакции отмечают у лиц, не страдающих бронхиальной астмой или другими хроническими заболеваниями легких. Мы разделили обследуемых на 4 группы: а — больные с эндогенной экземой без симптомов астмы (51 человек), б — больные аллергическим ринитом без симптомов астмы (40), в — здоровые лица с семейным анамнезом, отягощенным бронхиальной астмой (30), г — контрольная группа здоровых лиц. Частота положительных реакций в контрольной группе и остальных трех достоверно отличается. В первых трех группах повышен риск развития бронхиальной астмы. Среди больных с положительными результатами пробы в течение 4-летнего периода наблюдения 5 человек заболели астмой. Поэтому ацетилхолиновую пробу можно использовать для выявления лиц с латентной бронхиальной астмой или с повышенным риском ее развития. Это особенно важно при решении вопроса о выборе профессии и проблем гигиены труда. При психогенной одышке эта проба бывает отрицательной.
Обструкцию бронхов можно вызвать и гистамином. Пробы с серотонином, брадикинином и т. п. представляют лишь теоретический интерес. Провокационный тест с потенциальными медиаторами аллергических реакций может объяснить вопросы патогенеза.
Аллергологическая диагностика. Анамнез. Особое внимание уделяют следующим фактам:
— отягощенности семейного анамнеза атопическими заболеваниями;
— наличию у пациента других атопических болезней;
— симптомам и вызывающим их факторам.
Прежде всего следует исключить другие обструктивные заболевания легких. Особое значение имеет точный анализ обстоятельств, при которых возникли первые приступы. Тем не менее, интерес представляют и все те обстоятельства, при которых возникают приступы астмы при длительном ее течении: определенный вид деятельности, место пребывания больного, время дня, недели, года и другие моменты. Особенно тщательно нужно выяснять связь приступов с респираторными инфекциями (бронхитами, синуситами) по аллергологической анкете.
Внутрикожные пробы применяют для подтверждения диагноза или для определения провоцирующего аллергена. При этом прежде всего ограничиваются теми группами аллергенов, которые чаще всего вызывают приступы астмы. В первую очередь это ингаляционные аллергены (пыльца, грибы, домашняя пыль, компоненты эпидермиса животных, производственная пыль и т. п.). Затем следуют аллергены, принимаемые внутрь (лекарства и продукты питания) и вводимые парентерально (лекарства), или антигены паразитов. Наряду с реакцией немедленного типа определенный интерес представляет реакция замедленного типа, которая становится заметной лишь после подавления первой с помощью антигистаминных препаратов. Так, этиопатогенетическое значение при обструктивном поражении бронхов может иметь поздняя фаза реакции.
Провокационный тест (ингаляция аллергена). Результаты внутрикожных проб не всегда соответствуют данным анамнеза. Поэтому в эксперименте имитируют естественный путь проникновения аллергена в организм. Впервые подобный провокационный тест провел на себе Blackley в 1873 г., применив пыльцу трав и споры грибов плесени. Ввиду массивности реакции он воздержался от попыток проведения таких проб больным. В настоящее время вместо аускультации и оценки спровоцированной одышки используют достаточно чувствительные объективные методы функциональной диагностики легких. Провокационный тест с ингаляцией аллергена чаще всего применяют в диагностике бронхиальной астмы.
Оптимальной формой аппликации аллергена является имитация естественного контакта с аллергеном. Например, при аллергии к перхоти животных наблюдение за больным проводят на скотном дворе, а при поллинозах — на цветущем лугу. Однако эти методы неудобны и даже опасны и при этом не дают количественных характеристик. В определенной мере их можно воспроизвести в лабораторных условиях. Так, в предварительном исследовании можно определить пороговые дозы химических соединений (пыль, газы).
Как правило, аппликацию экстракта аллергена осуществляют в виде аэрозоля. Величина частиц не должна превышать 1-5 мкм при достаточной плотности облака. В то время как для практического врача достаточно сведений о концентрации экстракта аллергена, при научных исследованиях, особенно при определении пороговой дозы, нужно знать количество поглощаемого аллергена. В общем ингаляционный тест начинают с того разведения, которое обусловило положительную реакцию при внутрикожном титровании. Однако следует учитывать, что кожа и слизистые оболочки могут реагировать по-разному. Если в течение 30-60 мин четкого изменения функции легких не отмечают, то проводят аппликацию с экстрактом аллергена, концентрация которого в 10 раз превышает предыдущую. Предварительно исключают неспецифические реакции на раствор, используемый для экстракции. Порошкообразный материал (химические соединения, муку, опилки) можно обработать лактозой и затем распылять.
Оценка результатов. Ингаляция аллергена при истинной бронхиальной астме ведет к обструкции бронхов, что проявляется в повышении резистентности. С ней тесно коррелирует увеличение работы дыхания.
Метод определения ЖЕЛ малочувствителен. Более информативны динамические спирографические показатели, например, проба Тиффно (односекундная ФЖЕЛ). Особое распространение получила пневмометрия (определение скорости максимального выдоха). Преимущество инструментальных методов исследования состоит в их высокой чувствительности и объективности.
Максимальные значения тех измерений регистрируют с 5-минутными интервалами в течение получаса. Проба считается положительной, если показатели превышают исходные значения более чем на 15%, а сопротивление — 3 см Н20/л-с. Правда, с помощью этих методов удается диагностировать только астму, реакцию немедленного типа, обусловленную IgE. При подозрении на астму, связанную с реакциями замедленного типа, необходим больший период исследования (8 ч после провокации с регистрацией показателей через каждый час). Замедленная обструкция бронхов может следовать за реакцией немедленного типа с более или менее четким интервалом, а иногда может наблюдаться и без явной начальной реакции. Иногда замедленные реакции отмечают лишь после увеличения дозы аллергена.
При подозрении на поражение альвеол (аллергический альвеолит) информацию можно получить на основании определения растяжимости легких. Однако большую ценность имеет оценка диффузионной способности, при этом максимальных изменений следует ожидать через 6-10 ч.
Различают следующие основные типы реакций со стороны легких.
1. Реакции немедленного типа, типичный эквивалент атопической астмы (тип I). Обструкция бронхов наступает, как правило, через 5-7 мин после ингаляции аллергена, достигая максимума через 15-18, а иногда 20 мин, и проходит через 1-2 ч. Поэтому при необходимости следующую, более высокую, концентрацию антигена следует вводить не ранее чем через 30 мин после аппликации аллергена или по возможности через 1 ч.
2. Реакции замедленного типа. В ряде случаев они могут сочетаться с реакциями немедленного типа. Такие реакции наблюдают при атопической астме (пыльца, споры грибов, домашняя пыль), если длительно проводят динамическое наблюдение, и при аллергических альвеолитах (например, аллергический бронхопульмональный аспергиллез). Патогенетические механизмы различны, однако отмечают переходные формы заболеваний:
— атопическую реакцию, в которую опосредованно, через медиаторы вовлекаются другие типы клеток;
— реакции иммунных комплексов, которые приводят к обструкции (эквивалент феномена Артюса на слизистой оболочке бронхов).
Вследствие указанных причин может повыситься бронхиальная возбудимость, сохраняющаяся в течение нескольких дней.
3. Замедленные рестриктивные реакции. Одновременно с нарастанием нарушений вентиляции рестриктивного типа уменьшается диффузионная способность. Нередко наблюдают также более или менее выраженные общие явления, например, при аллергическом бронхопульмональном аспергиллезе и различных аллергических реакциях.
Концентрации аллергена при ингаляционном тесте обычно в 10-100 раз выше, чем при положительных результатах внутрикожных проб. Корреляция между обеими реакциями статистически достоверна. Однако нередко отмечают несоответствие. Так, при положительной кожной пробе ингаляционный тест оказывается отрицательным (15-50% случаев) и реже — наоборот.
Кожной пробе с экстрактом домашней пыли придается большее диагностическое значение, чем пробе с перхотью животных. Промежуточное место занимает проба с экстрактами пыльцы. Положительные кожные реакции с плесневыми грибами сочетаются с положительными результатами ингаляционной пробы, только в 20% случаев. Совпадение результатов наблюдают чаще тогда, когда кожная проба оказывается положительной при высоком титре аллергена. Ввиду того что результаты указанных проб часто не совпадают, многие авторы высказывают критическое отношение к кожным пробам или вообще предлагают отказаться от них при бронхиальной астме. В то же время Gronemeyer и соавт. считают, что положительная кожная проба при отрицательной ингаляционной отражает состояние латентной сенсибилизации.
Соотношение между пороговыми дозами экстракта аллергена и ацетилхолина изучил R. Tiffeneau. У ацетилхолина — это степень бронхомоторной возбудимости, а у аллергена — бронхолегочной реактивности. Эти показатели большей частью коррелируют друг с другом. Коэффициент «пороговая доза ацетилхолина/пороговая доза аллергена» — это количество освобождающихся при аллергических реакциях промежуточных веществ на количественную единицу аллергена. Таким образом, это одновременно показатель «легочной аллергии», и он может иметь прогностическое значение.
Проба с ингаляцией аллергена позволяет установить этиологию астмы. Ее используют также для идентификации аллергических заболеваний, протекающих без приступов астмы, при которых анамнез малоинформативен. Основными показаниями к проведению данной пробы являются:
— несоответствие данных анамнеза и результатов кожных проб;